|
ПОКАЗАНИЯ. У некоторых пациентов с устойчивым и
тяжелым симптоматическим желчным гастритом может быть показано отведение
желчи от желудочного выхода, измененного пилоропластикой или каким-то
типом резекции желудка.
ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Нужно установить четкий
диагноз постоперационного рефлюксного гастрита. Эндоскопические
исследования должны подтвердить на макро и микро уровне тяжелый гастрит
большей интенсивности, чем обычно наблюдается вследствие ре-гургитации
содержимого двенадцатиперстной кишки через измененный выход желудка.
Делают исследования желудка на предмет доказательства бывшей ранее
полной ваготомии. Обычно делают анализы с помощью бария и определяют
сывороточные гастрины. Помимо четкого клинического диагноза
постоперативного рефлюксного желчного гастрита, должны быть данные об
устойчивых симптомах, несмотря на длительную интенсивную медицинскую
терапию. Операция рассчитана на полное отведение содержимого
двенадцатиперстной кишки от выхода желудка. Если кислотность не будет
регулироваться полной ваготомией в сочетании с антректомией, образуется
язва. Устанавливают постоянное отсасывание из желудка с помощью трубки
Левина. Можно давать систематические антибиотики. Следует восстановить
объем крови, особенно у пациентов с длительными жалобами и значительной
потерей веса.
АНЕСТЕЗИЯ. Общая анестезия в сочетании с
эндотрахеальной интубацией является достаточной.
ПОЛОЖЕНИЕ. Пациента кладут на спину, ноги на 12
дюймов ниже головы.
ОПЕРАЦИОННАЯ ПОДГОТОВКА. Кожу нижней части грудной
клетки и живота готовят, как обычно.
РАЗРЕЗ И ОБНАЖЕНИЕ. Разрез делают через старый шрам
от предыдущей желудочной операции. Разрез должен вверху заходить за
мечевидный отросток, поскольку для определения адекватности предьщущеи
ваготомии может потребоваться исследование стыка пищевода и желудка.
Нужно следить за тем, чтобы случайно не разрезать петли кишечника,
которые могут прилегать к брюшине. Даже если ранее была сделана
ваготомия, рекомендуется поискать незамеченные волокна блуждающих
нервов, особенно задних блуждающих нервов, если сильное сращение между
нижней поверхностью левой доли печени и верхней частью желудка не делает
такие поиски слишком опасными. Место предыдущего анастомоза освобождают,
чтобы его можно было тщательно осмотреть и прощупать на предмет
язвообразования и стеноза или доказательства предыдущей
нефизиологической операции, такой как длинная петля, изгибание или
частичная обструкция еюностомии. Можно обнаружить широкую
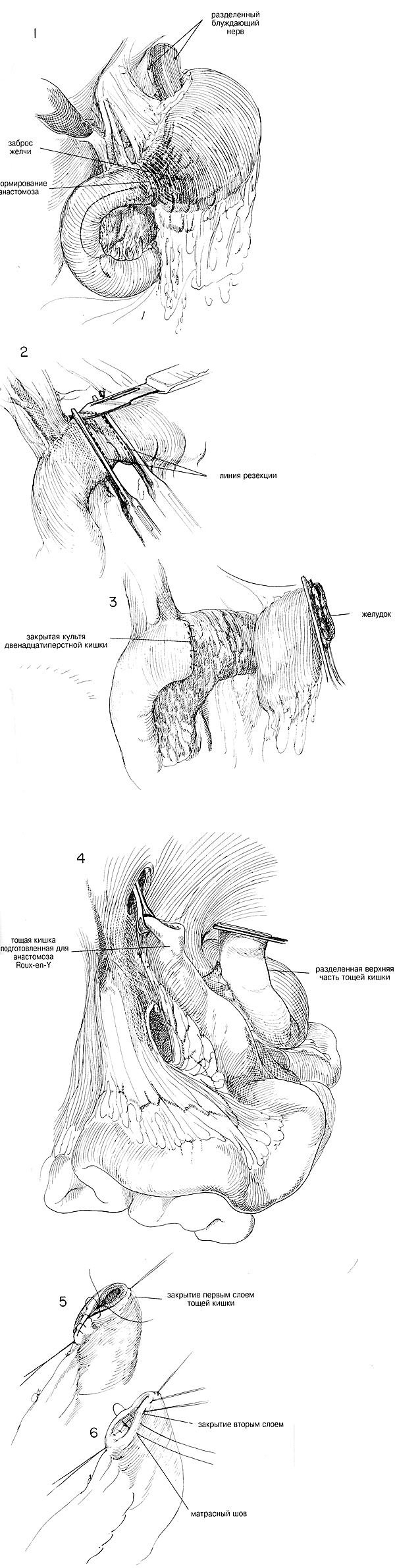
гастродуоденостомию (Рис.1). Нужно определить масштабы предыдущей
резекции, чтобы убедиться, что полость была удалена. Полная ваготомия, а
также антректомия является обязательным условием в качестве
предохранительной меры против рецидивирующего образования язвы.
ХОД ОПЕРАЦИИ. Когда предстоит модифицировать
операцию Бил-лрота I, то очень важно тщательно изолировать анастомоз
спереди и сзади прежде, чем накладывать прямые зажимы Кохера на обе
стороны анастомоза (Рис. 2). Из-за того, что ранее была сделана
мобилизация Кохера и медиальное вращение двенадцатиперстной кишки, чтобы
обеспечить отсутствие натяжения на линии швов, очень важно пожертвовать
как можно меньшей частью двенадцатиперстной кишки (Рис. 2). Если
выполнять дальнейшую мобилизацию первой части двенадцатиперстной кишки,
может случиться неожиданная травма вспомогательного поджелудочного
протока или общего протока. Конец двенадцатиперстной кишки закрывают
рядом узловых швов (Рис. 3), хотя некоторые предпочитают закрывать
двенадцатиперстную кишку двойным рядом скобок. Затем эту линию швов
укрепляют вторым слоем узловых шелковых швов, которые выводят переднюю
стенку двенадцатиперстной кишки вниз к капсуле поджелудочной железы.
Поперечную ободочную кишку отводят вверх, верхнюю тощую кишку вниз на
40—50 см от связки Трейца освобождают от всех спаек, которые могли
образоваться после предьщущеи операции. Млбилизуют рукав тощей кишки,
как показано нв главе 26. Полная резекция желудка (Рис. 4). Конец тощей
кишки закрывают двойным рядом швов. Эту линию швов выворачивают вторым
слоем узловых швов из шелка 00, чтобы вывернуть слой слизистой оболочки
(Рис. 6); углы необходимо надежно сблизить. Обычно делают анастомоз
задней, а не передней толстой кишки (Рис.4 и 5), поскольку активное
звено проводят через отверстие в брыжейке толстой кишки налево от
средних сосудов толстой кишки. |
|
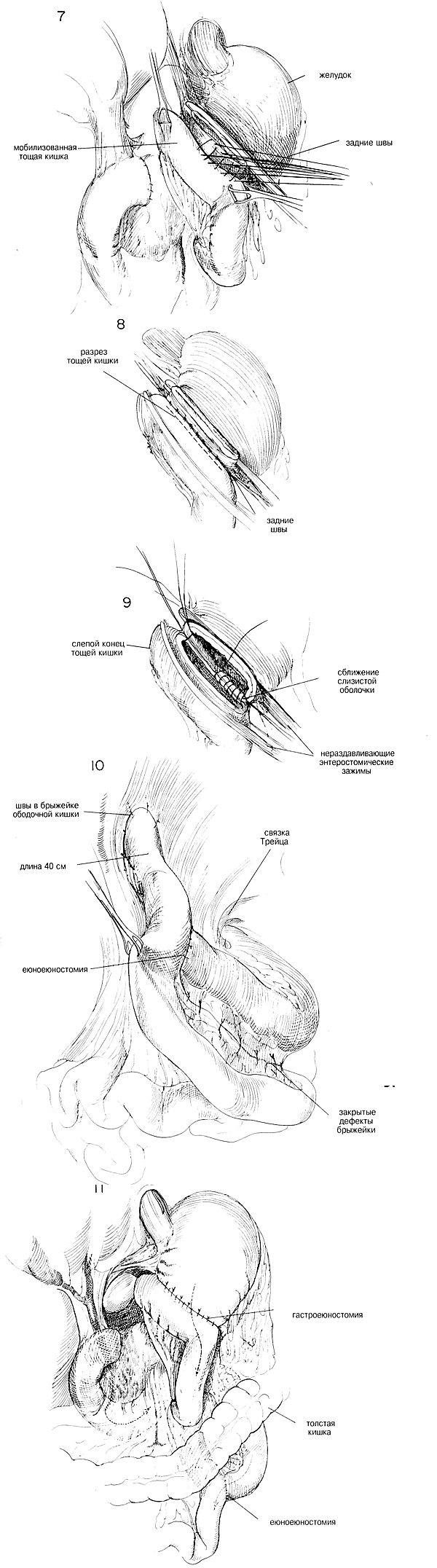
Может возникнуть необходимость иссечь дополнительную часть желудка,
чтобы убедиться, что удалена вся полость. Через изолированный желудочек
накладывют раздавливающий зажим, чтобы контролировать кровотечение и
предотвратить большое загрязнение, а также для того, чтобы зафиксировать
стенку желудка для наложения швов (Рис.7). Делают двухслойный анастомоз
на полную ширину пилорического отверстия (Рис.8). Конец тощей кишки не
должен выходить за анастомоз больше, чем на 2 см (Рис.9). Все отверстия
в брыжейке толстой кишки закрывают узловыми швами во избежание возможной
внутренней грыжи, а также перекручивания или изгиба рукава тощей кишки.
Еюно-еюнальный анастомоз делают не менее, чем в 40 см от
гастро-еюнального анастомоза (Рис.10). Выполняют двухслойный анастомоз,
а все отверстия в брыжейках закрывают, чтобы полностью исключить
образование грыжи или обструкции выше анастомоза (Рис.11). Через
анастомоз направляют длинную трубку Левина, и ее можно направить кругом
в двенадцатиперстную кишку для декомпрессии культи двенад- цатиперстной
кишки. Некоторые предпочитают делать временную гас-тростомию, если малый
желудочек можно с легкостью прикрепить к вышележащей брюшине. Если
имеется желчный пузырь, его нужно сдавить, чтобы убедиться в
проходимости проточной системы после операции. Тщательно проверив и
пересчитав все иглы, инструменты и тампоны, брюшную полость закрывают.
ЗАКРЫТИЕ. Рану обычно закрывают узловыми швами.
ПОСЛЕОПЕРАЦИОННЫЙ УХОД. Возмещают подсчитанные
потери крови, и восстанавливают баланс жидкости и электролитов. Можно
давать общие антибиотики. Интубацию оставляют до тех пор, пока не
восстановится нормальная работа кишечника. Пациенту дают прозрачные
жидкости, а затем постепенно разрешают шесть небольших кормлений в день,
поскольку медленное опорожнение желудка может представлять проблему. Для
хороших результатов требуется внимательное медицинское наблюдение.
|