|
Резекция желудка Биллрот I
|
| |
|
ПОКАЗАНИЯ. Операция Биллрота 1 для
гастродуоденостомии является самым физиологическим типом резекции
желудка, поскольку он восстанавливает нормальную целостность. Хотя
многие издавна предпочитают эту операцию при лечении желудочной язвы или
передней карциномы, ее использование при язве двенадцатиперстной кишки
было менее распространенным. Контроль кислотного фактора с помощью
ваготомии и антректомии позволяет сохранить около 50% желудка,
обеспечивая при этом самый низкий из всех операций процент рецидива
язвы. (Рис. 1) Это позволяет осуществлять легкий анастомоз без
натяжения, при условии, что и желудок, и двенадцатиперстная кишка
надлежащим образом мобилизованы. Кроме того, истощенные больные,
особенно женщины, имеют достаточную емкость желудка для поддержания
соответствующего состояния упитанности после операции. Намеренное
сокращение пилорического отверстия до размера пилоруса должно
задерживать опорожнение желудка и снижать жалобы после гастрэктомии.
Временная гастростомия обеспечивает удобную декомпрессию желудка на
любое желаемое время, кроме того, что обеспечивает длительные анализы
ночной секреции, необходимые для определения полноты ваготомии.
Определяются уровни гастринов.
ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Следует оценить пищевые
привычки больного и определить соотношение между его весом до операции и
идеальным весом. Сохранение адекватной емкости желудка, а также
восстановление нормальной целостности должно наилучшим образом
обеспечивать удовлетворительное состояние упитанности у истощенных
больных, особенно женщин.
АНЕСТЕЗИЯ. Обычно используется интратрахеальная
анестезия.
ПОЛОЖЕНИЕ. Пациента кладут на стол на спину, ноги
слегка ниже головы. Если желудок расположен высоко, то предпочтительно
более вертикальное положение.
ОПЕРАЦИОННАЯ ПОДГОТОВКА. Кожа готовится, как обычно.
РАЗРЕЗ И ОБНАЖЕНИЕ. Обычно делают срединный или
левый парамедианный разрез. Если расстояние между мечевидным отростком и
пупком невелико, или если мечевидный отросток длинный и заметно
выраженный, его иссекают. Опасное кровотечение в области угла
мечевидного отростка и ребер может потребовать пронизывающих швов из
тонкого шелка и хирургического воска, который прикладывается к концу
грудины. Следует предусмотреть достаточное пространство, чтобы
продолжить разрез вверх через поверхность печени, так как с резекцией
половины желудка и анастомозом типа Биллрот-1 обычно выполняют ваготомию,
особенно при наличии язвы двенадцатиперстной кишки.
ХОД ОПЕРАЦИИ. Операция Биллрота 1 требует
расширенной мобилизации изолированного желудочка, а также
двенадцатиперстной кишки. В эту мобилизацию входит расширенный прием
Кохера для мобилизации двенадцатиперстной кишки. Кроме того, большой
сальник следует отделить от поперечной толстой кишки, включая область
изгибов. Во многих случаях разделяют селезеночно-почечную связку, а
также соединения между дном желудка и диафрагмой. После разделения
блуждающего нерва и верхней части желудочно-печеночной связки
достигается дополнительная мобильность. Желудок мобилизуют таким
образом, чтобы его можно было легко разделить в средней точке. Среднюю
точку можно найти, выбрав на большой кривизне точку, где левая артерия
желудка и большого сальника ближе всего подходит к стенке большой
кривизны (Рис. 1) Желудок на малой кривизне делят просто дистально к
третьей выступающей вене на малой кривизне.
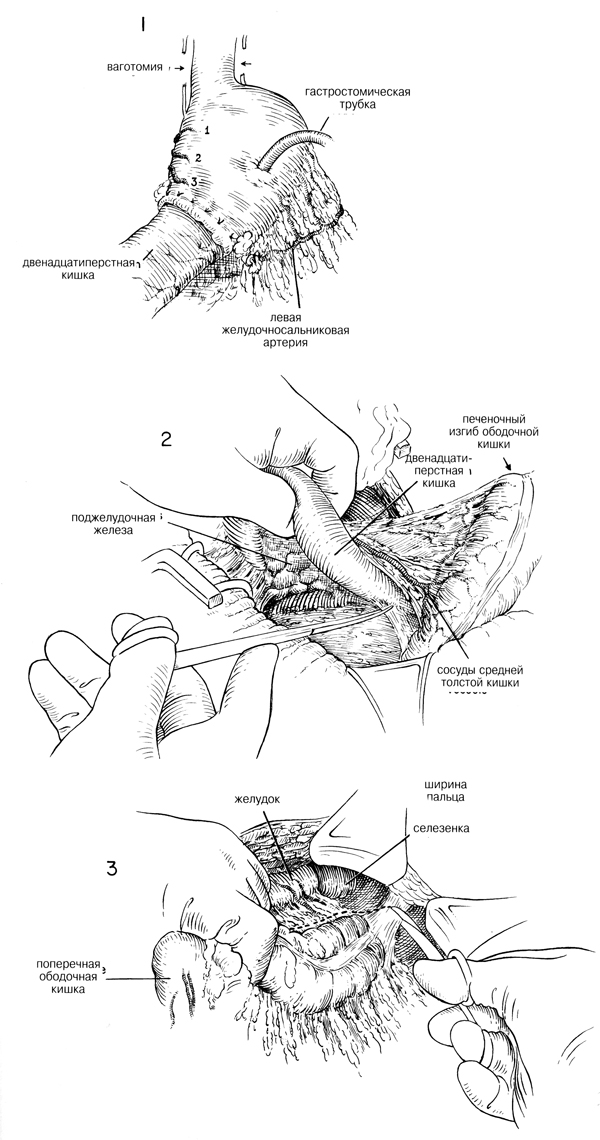
При выполнении операции Биллрот-1 существенное значение имеет
расширенная мобилизация двенадцатиперстной кишки. Если есть заметная
воспалительная реакция, особенно в области общего протока, то следует
рассмотреть более консервативную операцию, такую как пилоропластика или
гастроэнтеростомия и ваготомия. Если оказывается, что двенадцатиперстную
кишку, особенно в области язвы, можно хорошо мобилизовать, то брюшину
разрезают вдоль боковой границы двенадцатиперстной кишки и выполняют
прием Кохера. Обычно нет необходимости лигировать все кровоточащие точки
в этом загибе брюшины. Тупым разделением с помощью пальца и марли
брюшину можно отодвшгуть от поверхности двенадцатиперстной кишки, держа
двенадцатиперстную кишку в левой руке и отклоняя ее медиально (Рис.2).
Важно помнить, что средние сосуды толстой кишки должны проходить через
вторую часть двенадцатиперстной кишки и Moiyr встретиться много раз и
довольно неожиданно. По этой причине печеночный изгиб толстой кишки
следует направить вниз и медиально, и как можно раньше идентифицировать
средние сосуды толстой кишки (Рис.2). По мере обнажения задней стенки
двенадцатиперстной кишки и головки поджелудочной железы становится видна
нижняя полая вена. Твердые, белые, лишенЕше сосудов связочные соединения
между второй и третьей частью двенадцатиперстной кишки и задней
париетальной стенкой разрезаются изогнутыми ножницами насквозь вниз и
почти включая область связки Трейца (Рис.2). Эта экстенсивная
мобилизация проводится но направлению вниз, чтобы обеспечить наиболее
полную мобилизацию двенадцатиперстной кишки. После этого большой сальник
отделяют от толстой кишки, как описано нв главе 23. У тучных пациентов
начать мобилизацию обычно гораздо легче, разделяя соединение между
селезеночным изгибом толстой кишки и стенками (Рис. 3). В качестве
следующего шага по освобождению сальника делают разрез вдоль верхней
поверхности селезеночного изгиба толстой кишки. Это следует делать в
лишенной сосудов плоскости расщепления. В сальниковую сумку входят
слева. Следует позаботиться о том, чтобы не прикладывать лишнего
натяжения к тканям, доходящим до селезенки, так как можно порвать
селезеночную капсулу, и может возникнуть кровотечение настолько опасное,
что может даже потребоваться удаление селезенки. Затем свободно отделяют
большой сальник по ходу поперечной толстой кишки.
Затем мобилизуют левую долю печени и проводят ваготомию, как описано
в главе 15. В этой точке можно выиграть значительное расстояние, если
разделить брюшину, прикрепляющую дно желудка к основанию диафрагмы, до
верхней стороны селезенки и вокруг нее. Если обнажение покажется
затруднительным, хирургу рекомендуется отвести селезенку книзу правой
рукой и, держа в левой руке длинные искривленные ножницы, разрезать
лишенную сосудов селезеночно-почечную связку (Главе 111, Рис. 8 и 9).
Следует признать, что иногда возникает опасное кровотечение, требующее
непредусмотренного удаления селезенки, но в целом этим приемом
достигается большая мобилизация желудка. Любое кровотечение из
селезеночной капсулы следует контролировать консервативными мерами,
чтобы свести к минимуму необходимость в удалении селезенки.
Пока хирург не занимается каким-то особым типом резекции желудка, а
обеспечивает расширенную мобилизацию желудка и двенадцатиперстной кишки.
Сальник следует отклонить вверх и освободить заднюю стенку желудка от
капсулы поджелудочной железы, если в этой области обнаружатся какие-то
сращения. При наличии желудочной язвы можно столкнуться со сквозным
проникновением в капсулу поджелудочной железы. Эти сращения можно
защипнуть между большим и указательным пальцем хирурга и оставить кратер
язвы на капсуле поджелудочной железы. Если есть подозрение на
злокачественность, нужно сделать биопсию замороженного среза. Толстую
кишку возвращают в брюшную полость. Делают двойное лигирование правых
желудочных и желудочно-сальниковых артерий (Глава 20 и 21, Рис. 12—16) и
разделяют двенадцатиперстную кишку, дистальную язве. |
| |
|
|
|
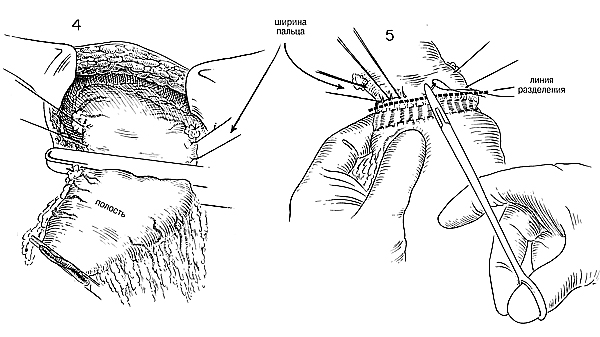
Готовясь выполнить угловые швы, следует очистить от жира и
кровеносных сосудов, прилегающих к зажиму Поттса для сосудов, не менее
1—1,5 см верхних, а также нижних краев двенадцатиперстной кишки. Это
особенно важно на верхней стороне, чтобы избежать подобного дивертикулу
растяжения от верхней поверхности двенадцатиперстной кишки с
кровоснабжением, не соответствующим безопасному анастомозу. После того,
как культя двенадцатиперстной кишки будет хорошо подготовлена для
анастомоза, конец, закрытый зажимом Поттса, покрывают влажной стерильной
марлей, пока выбирают место резекции желудка (Рис. 4).
Во многих случаях, особенно у тучных пациентов, рекомендуется
мобилизовать желудок далее с помощью разделения утолщенной нижней части
желудочно-селезеночной связки без разделения левых сосудов желудка и
большого сальника. Если затратить время на то, чтобы тщательно разделить
этот лишний толстый слой жировой ткани, который обычно имеется в этой
области, можно получить значительную мобилизацию большой кривизны
желудка без вытягивания селезенки. После этой дополнительной мобилизации
большой кривизны, выбирают точку, где левый сосуд желудка и большого
сальника ближе подходит к желудочной стенке. Это та точка на большой
кривизне, которую выбирают для анастомоза, и сальник разделяют до этой
точки, освобождая при этом серозальную оболочку от жира и сосудов на
расстояние, равное ширине пальца хирурга. (Рис. 4) Накладывают вытяжные
швы, чтобы отметить предполагаемое место анастомоза. На малой кривизне
выбирают место, дистальное третьей выдающейся вене на малой
кривизне.(Рис.1) Снова налагают два вытяжных шва на расстоянии ширины
пальца друг от друга. Это расстояние, равное примерно одному сантиметру
на обеих кривизнах, обеспечивает хорошую серозшгьную поверхность для
закрытия углов.
Не имеет значения, как именно разделен желудок, хотя использование
шовного зажима имеет некоторое преимущество. Независимо от давящего
зажима, который приходится накладывать, кривизны желудка следует
фиксировать наложением щипцов Бабкока, чтобы ткани не вращались, когда
закрывают зажим. Прежде, чем разделить желудок, накладывают ряд узловых
швов из шелка 0000 на французских иглах почти через всю желудочную
стенку для того, чтобы (I) контролировать кровотечение из поверхности
желудочной стенки, которая будет в дальнейшем разрезана, (2) прикрепить
слизистую оболочку к серозально-мышечной оболочке, и (3) собрать в
складку и стянуть конец желудка (Рис.5). |
| |
|
|
|
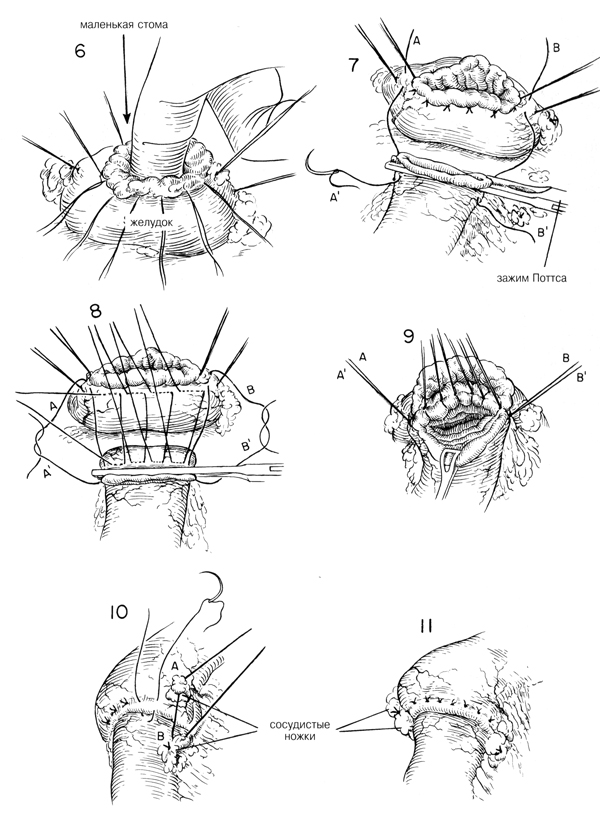
Вокруг края отверстия слизистой оболочки накладывают дополнительные
швы из тонкого шелка, пока конец желудка не будет присборен таким
образом, чтобы относительно плотно облегать указательный палец хирурга.
Это отверстие должно быть приблизительно 2,5—3 см шириной.(Рис.б) Затем
эти швы обрезают с тем, чтобы осуществить прямой анастомоз конец-в-конец
с двенадцатиперстной кишкой. (Рис.7) Если края малой и большой кривизны
желудка были хорошо подготовлены, то относительно не сложно ввести
угловые швы из шелка 00. Для успешного закрытия углов их следует
начинать на передней стенке желудка, а также на передней стенке
двенадцатиперстной кишки, а не с задней стороны. Затем делают узловые
швы из шелка 00, чтобы вместе закрыть желудок и двенадцатиперстную
кишку. Как правило на стороне желудка требуется делать стежки чуть
крупнее, чем на стороне двенадцатиперстной кишки, в зависимости от
разницы в размерах этих двух отверстий. (Рис. 8) Швы нужно связывать,
начиная с малой кривизны и двигаясь вниз к большой кривизне. Угловые швы
сохраняются в то время, как накладываются дополнительные швы из шелка
0000 или тонкие рассасывающиеся синтетические швы, чтобы сблизить
слизистую оболочку (Рис. 9 А-А и В-В) Некоторые предпочитают для
сближения слизистой оболочки использовать непрерывный синтетический
рассасывающийся шов. На желудок или двенадцатиперстную кишку не
накладывают никаких зажимов для контролирования кровотечения, поскольку
швы на стороне желудка, если они правильно наложены, должны обеспечивать
полный гемостаз в том, что касается желудка. Кровотечение со стороны
двенадцатиперстной кишки контролируется наложением узловых швов из шелка
0000. Передний слой слизистой закрывают рядом узловых швов из шелка 0000
или непрерывным синтетическим рассасывающимся швом. Затем сближают
серозально-мышечную оболочку со стенкой двенадцатиперстной кишки рядом
узловых матрацных швов (Рис. 10) Было обнаружено, что если сделать два
стежка на стороне желудка и один стежок на стороне двенадцатиперстной
кишки, то можно перевести манжету стенки желудка через
двенадцатиперстную кишку, что в итоге образует «псевдопривратник». Когда
этот шов завязьшают (Рис. 10), то стенка желудка перетягивается через
первоначальную линию шва слизистой оболочки.
Сосудистые ножки на стороне желудка прикрепляются к лигированной
правой желудочной ножке вдоль верхней поверхности двенадцатиперстной
кишки так же, как лигированная ножка правой артерии желудка и большого
сальника (Рис. 10 А и В). Затем А и В связывают вместе, чтобы
загерметизировать угол большой кривизны (Рис. 11) Аналогичное сближение
проводят вдоль верхней поверхности дл того, чтобы загерметизировать угол
и снять все напряжение с анастомоза (Рис. 11). Серебряные зажимы Кушинга,
наложенные на место анастомоза, помогут в идентификации этой области при
дальнейшем рентгеновском облучении. В стому должен относительно свободно
входить один палец. На линии швов не должно быть никакого натяжения.
Верхний квадрант проверяют, не сочится ли там кровь, и тщательно
орошают физиологическим раствором.
Обычно добавляют гастростомию (Глава 17, Рис. 1), и прикрепляют
стенку желудка к передним ножкам в точке, куда она с легкостью доходит
без лишнего напряжения. Фиксация стенки желудка должна осуществляться в
той точке, где нет натяжения на селезенке или анастомозе. Фактически
ткань между гастростомией и гастродуоденостомией должна быть свободной и
дряблой. |
| |
|
|
|
ПОСЛЕОПЕРАЦИОННЫЙ УХОД. В течение первых суток
больному дают два литра раствора Рингера и восстанавливают объем крови.
Гастростомическая трубка может осуществлять дренирование под действием
силы тяжести, или ее присоединяют к отсосу низкого давления. Необходимо
часто орошать трубку небольшими количествами физраствора во избежание
непроходимости, приводящей к растяжению желудка. Ведется аккуратный учет
потерь жидкости через гастростомическую трубку. Все время, пока больному
дают внутривенные жидкости, ежедневно определяют уровни сывороточного
электролита, а после этого — через каждые два-три дня.
Когда работа кишечника восстановится, больному дают прозрачные
жидкости через рот, а гастростомическую трубку пережимают. Через четыре
часа после каждого из первых нескольких приемов пищи с трубки снимают
зажим и измеряют остаток в желудке. Если ничто не говорит о застое, то
начинают режим прогрессивного питания. Он состоит из пяти-шести приемов
небольших количеств мягкой пищи в день, умеренно ограниченной по объему,
богатой белком и с относительно низким содержанием углеводородов. Хотя
многим пациентам после желудочной операции не нравятся молочные
продукты, большинство из них перенесет в качестве первого этапа диеты
молоко, яйца, сладкий крем, гренки и молочные супы. Другая мягкая пища
добавляется согласно тому, как ее переносит каждый отдельный пациент. К
десятому дню может развиться чувство наполненности, вызванное небольшим
застоем и тенденцией к перееданию. Показано самоограничение приема
диетической пищи в течение нескольких дней.
Проводят несколько исследований 12-часовой ночной секреции, чтобы
определить объем , а также миллиэквиваленты имеющейся свободной соляной
кислоты. Так получают данные, подтверждающие полную ваготомию или
говорящие об ее отсутствии. Гастростомическую трубку обычно снимают
через 8—10 дней, если нет данных о непроходимости привратника.
Гастростомическая трубка обеспечивает пациенту большее удобство в
послеоперационный период, дает хорошее дренирование желудка в течение
всего необходимого срока и помогает с большей точностью проводить
лечение пациента.
Ежедневно записывают вес пациента. Прогрессивный режим составляет
основу для разгрузочной диеты. Пациенту рекомендуют часто есть, избегать
концентированнных углеводородов и понемногу добавлять в рацион «новую»
пищу, включая специи и прочие продукты, потребление которых до операции
ограничивалось. Со временем диета пациента будет иметь только те
ограничения, которые диктуются его собственной непереносимостью.
Прежде, чем операцию можно будет считать полностью успешной, очень
важно в течение долгого периода регулярно проводить с пациентами беседы,
чтобы отвечать на их вопросы по многим проблемам, с которыми они
сталкиваются. Целью является возвращение к неограниченной диете и
поддержание идеального веса без жалоб на желудок и кишечник.
|



