Главная страница ● Нарушения водного, солевого и кислотно-щелочного баланса при различных патологических состояниях ● Острая и хроническая почечная недостаточность, форсированный даурез
глава 3.7.1.4.
Клиника, течение и лечение острой почечной недостаточности
Различают 4 стадии острой почечной недостаточности
Начальная стадия повреждения или развития
Почти 50% всех случаев острой почечной недостаточности обусловлено шоком. В связи с этим очень большое значение имеет своевременная и оптимальная терапия шока (см. 3.1.6). В начальной стадии представляется последняя возможность проводить этиотропное лечение острой почечной недостаточности.
При шоке почетное кровообращение угрожающе снижается и соответственно нарушается функция почек. Обратимая функциональная недостаточность («почка при шоке») соответствует стадии повреждения.
Если в эту критическую стадию пренебречь комплексным лечением шока, то функциональная недостаточность переходит в острую почечную недостаточность с морфологическими нарушениями («шоковая почка»).
При возмещении объема крови в период шока необходимо помнить о влиянии декстрана на функцию почек (см. 6.3.1). Ни в коем случае нельзя безрассудно применять сосудосуживающие средства типа катехоламинов (например, эпинефрин, левартеренол), так как они еще резче уменьшают почечный кровоток.
Наряду с возмещением объема крови решающее влияние на дальнейшее течение функциональной острой почечной недостаточности оказывает лечение маннитолом или диуретиками (фуросемид, этакриновая кислота).
Маннитол (рис. 86)

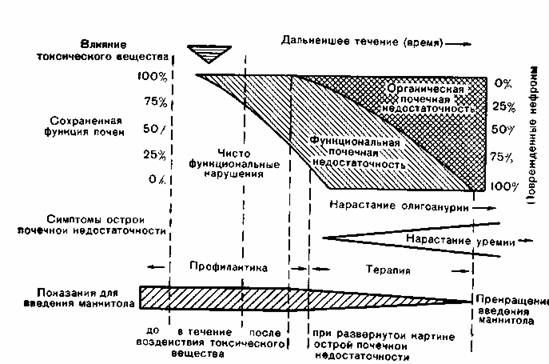
Рис. 86. Показания для введения маннитола (модификация по Barry, Mailoy).
Нетоксичный 6-атомный спирт маннитол до 90% фильтруется через гломерулы, не реабсорбируется и выделяется с мочой. Маннитол обеспечивает достаточный диурез при среднем артериальном давлении 30 мм рт. ст. Почечный кровоток повышается. Как осмотически активная субстанция маннитол тормозит абсорбцию воды в канальцах и вследствие образования гипотонического фильтрата (эффект разведения) в области Macula densa препятствует развитию механизма обратной связи в отношении натрия (механизм Thurau).
Маннитол показан как для профилактики (при всех операциях с угрозой острой почечной недостаточности), так и для лечения уже развившейся функциональной недостаточности почек.
Эффективность зависит от своевременности применения.
— Дозировка маннитола для профилактики острой почечной недостаточности следующая: инфузионный раствор маннитола 100 вводится внутривенно по методу титрационной дозировки («титрование» маннитолом), чтобы в случае необходимости выведение мочи достигло приблизительно 100 мл/ч.
— Дозировка маннитола в начальной стадии острой почечной недостаточности, маннитоловая проба (рис. 87): вопрос о том, перешла ли функциональная недостаточность почек из начальной стадии в органическую, по клиническим данным решить нельзя. Наряду с другими критериями информацию дает так называемая маннитоловая проба. Предварительно должны быть устранены дефицит объема или дегидратация. Проба выполняется следующим образом. 75—100 мл инфузионного раствора маннитола 200 в течение 5—15 мин вводят внутривенно. Если выделение мочи увеличивается на 30—40 мл/ч (положительная маннитоловая проба), то лечение можно продолжать. Диурез до 100 мл/ч в последующие 12 ч достигается инфузиями раствора маннитола 100 (дозировка с учетом почасового измерения количества мочи). Развивающаяся потеря электролитов определяется и возмещается под лабораторным контролем. Суточная доза маннитола при достаточном объеме мочи не должна превышать 50—150 г. Если выделение мочи после первой пробной дозы повышается, но не достигает 30—40 мл/ч, то через 2 ч можно повторить аналогичное введение второй пробной дозы.
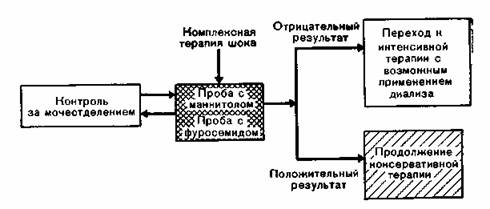
Рис. 87. Тактика при начальной или олигоанурической стадии почечной недостаточности невыясненного генеза.
Если повышения выведения мочи на 30—40 мл не наступает (отрицательная маннитоловая проба), то последующее назначение маннитола, так и в олигоанурической стадии, противопоказано (опасность отека легких!). Вторая пробная доза запрещена при гиперволемии, отеке легких или сердечной недостаточности.
Положительная или отрицательная маннитоловая проба определенно может служить для дифференциальной диагностики функциональной или уже развившейся почечной недостаточности.
Несмотря на положительную маннитоловую пробу, достоверно констатировать в последующий период переход функциональной почечной недостаточности в органическую можно с помощью биохимических исследований. Дальнейшее применение маннитола запрещается.
Резистентность к маннитолу: при значительном сокращении гломерулярного фильтрата желаемый эффект маннитола не проявляется (резистентность к маннитолу). В этом случае еще можно с успехом применять салуретики: фуросемид и этакриновую кислоту. Почему при назначении этих препаратов удается получить эффект в начальной фазе острой почечной недостаточности при отрицательной маннитоловой пробе, остается неясным, несмотря на многочисленные исследования.
Диуретики (фуросемид, этакриновая кислота)
Фуросемид и этакриновая кислота, как и маннитол, подходят, для профилактики и лечения почечной недостаточности. Эффективность данных средств зависит от своевременности «их применения.
— Фуросемид и этакриновая кислота. Дозировка с целью профилактики: внутривенное введение 40—120 мг с интервалом 4—6 ч или в виде длительных инфузий 250—500 мг в изотоническом растворе электролитов в течение суток.
— Фуросемид (и этакриновая кислота) — дозировка в фазе повреждения, проба с фуросемидом. При отрицательной пробе с маннитолом или сомнениях в целесообразности применения маннитола (гипергидратация, отек легких, сердечная недостаточность) проба с фуросемидом расширяет терапевтические и диагностические возможности. Вначале вводится 100—250 мг фуросемида внутривенно. Если в последующие 60 мин диурез не восстанавливается, то назначается вторая доза фуросемида 1000 мг в 100 мл изотонического раствора поваренной соли, вводимая в течение часа. Отсутствие мочи позволяет думать об острой почечной недостаточности.
Если с помощью фуросемида или этакриновой кислоты удается обеспечить достаточный отток мочи — более 40 мл/ч, то в последующий период можно проводить лечение меньшими дозами этих препаратов.
Однако даже при появившемся диурезе необходимо проводить тщательные клинические и лабораторные динамические исследования для диагностики развивающейся в последующем острой почечной недостаточности (ложноположительная фуросемидовая проба).
Фуросемид в обычных или высоких дозах и (обязательно) этакриновую кислоту для предотвращения острой почечной недостаточности в последние годы предпочитают маннитолу. В связи с этим необходимо указать на опасность терапии большими дозами диуретиков. Больным в состоянии обезвоживания можно назначать большие дозы фуросемида и этакриновой кислоты только после устранения дефицита жидкости. Полиурия может привести к значительной потере натрия, а также понижению осмотического давления во внеклеточном пространстве. Без соответствующего замещения электролитов при одновременном применении гипотонических или не содержащих электролиты растворов можно вызвать отек мозга и приступы судорог, угрожающие жизни. Следует указать на возможность повреждения внутреннего уха при применении высоких доз фуросемида и особенно этакриновой кислоты.
Олигоанурическая стадия
В олигоанурической стадии в почках появляются морфологические изменения. Этиотропное лечение нарушения функции почек уже невозможно. Выделение мочи резко уменьшено или отсутствует.
Полная анурия: мочи нет вообще или выделяется несколько миллилитров.
Олигоанурия: менее 100 мл/24 ч
Олигурия: 100—500 мл/24 ч
Продолжительность олигоанурической стадии, как правило, 7—13 дней, в отдельных случаях 4—6 нед.
Олигоанурическая стадия чревата:
— гипергидратацией (отек легкого),
— гиперкалиемией,
— метаболическим ацидозом,
— инфекционными осложнениями.
Не поддающаяся консервативной терапии гиперкалиемия (более 7 мэкв/л плазмы; признаки интоксикации калием) при одновременном быстром повышении уровня мочевины в плазме и метаболическом ацидозе является показанием к диализу.
— Лечение метаболического ацидоза: при применении гидрокарбоната натрия существует опасность нежелательного перемещения натрия и жидкости.
Трометамол преимущественно выделяется почками и в организме почти не задерживается. Кумуляция трометамола таит опасность угнетения дыхания и гиперкалиемии. Показания к его применению ограничены.
В тяжелых случаях (стандартный гидрокарбонат менее 15 мэкв/л) все же рекомендуется введение инфузионного раствора гидрокарбоната натрия 1000 до проведения диализа, причем вычисленный дефицит компенсируется частично.
При диализе удаляются водородные ионы и кислотные (радикалы и дополнительных консервативных мероприятий более не требуется.
Важно проводить лабораторный контроль за кислотно-щелочным статусом, так как длительная рвота может вызвать и метаболический алкалоз.
Питание
При назначении диеты нужно учитывать, проводится ли гемодиализ, а также степень катаболизма. Для больных острой почечной недостаточностью за основу принимают избирательную белковую диету (Berlyne). Наряду с достаточным введением калорий и высокоусвояемого белка она обеспечивает регулируемое восполнение жидкости и электролитов. Чтобы затормозить расщепление эндогенного белка, вводят минимум 200 ккал (8370 кДж/день). При катаболическом обмене веществ и тяжелом основном хирургическом заболевании часто требуется введение до 4000 ккал (16750 кДж) в день. Наиболее благоприятным является питание естественным путем или через зонд. С рецептурой соответствующих диет можно ознакомиться в специальной литературе. Большей частью нельзя обойтись без комплексного парентерального питания.
Возможности парентерального введения пищевых веществ значительно ограничены тем, что ежедневное введение жидкости с препаратами для парентерального питания не должно превышать 500 мл. Терапия высокими дозами фуросемида (0,2—2 г/день) или регулярно проводимый диализ с выведением жидкости расширяют возможности для достаточного введения калорий в более значительных объемах жидкости. У больных без диализа требуется ограничение белка в питании; больные, которым регулярно проводится диализ, могут получать белок без ограничений. В таких случаях 50% калорийности должно приходиться на углеводы, 30% — на жиры и 20% — на белки. Необходимо предусматривать потерю 3 г аминокислот и 3—4 г глюкозы за каждый час диализа (при диализующем растворе, не содержащем глюкозы).
О некоторых питательных веществах при парентеральном питании
Углеводы: Они играют роль основного энергетического материала. Введение осуществляется парентерально и посредством диализующих растворов глюкозы, фруктозы, сорбитола и ксилитола. Особенно рекомендуется комбинированное применение фруктозы, глюкозы и ксилитола 2:1:1 или. 2:2:1. При применении высококонцентрированных инфузионных растворов глюкозы необходимо вводить простой инсулин (при уремии 1ЕД простого инсулина на 1 г глюкозы). При полном парентеральном питании количество углеводов должно быть менее 200—250 г в день. При катаболическом состоянии обмена веществ больным может требоваться 500 г/день и более.
Введение белка с учетом аминокислотного состава осуществляется в зависимости от степени стресса и частоты проведения диализа. Больным, которым диализ не проводится,, назначают 0,4 г аминокислот или белка на 1 кг массы в день. Больные, которым регулярно проводится диализ, нуждаются в 0,8—2,0 г аминокислот на 1 кг массы в день. Аминокислоты при этом должны присутствовать в L-форме.
Введение жира: От применявшегося ранее в широких масштабах внутривенного введения жировых эмульсий в настоящее время воздерживаются из-за опасности различных осложнений.
Этиловый спирт: Он может использоваться как важнейший донатор энергии. С учетом противопоказаний высшая суточная доза — 100 г этилового спирта — вводится дробно на протяжении 24 ч, лучше всего с глюкозой или в виде спиртово-аминокислотной смеси.
Лекарственные препараты
При применении лекарственных препаратов при олигоанурии нужно предусматривать возможность кумуляции лекарственных препаратов, выводимых преимущественно через почки (антибиотики, сердечные гликозиды).
Профилактически назначать антибиотики при острой почечной недостаточности всем больным не следует. Однако инфекционные осложнения или основное заболевание, приведшее к острой почечной недостаточности, требуют во многих случаях раннего назначения антибиотиков. Важно знать фармакокинетику отдельных антибиотиков, а также их способность проходить через мембрану при диализе. Часто применяемые антибиотики, такие, как биосинтетические пени-циллины (бензилпенициллин), полусинтетические пеницилли-ны (ампициллин), производные цефалоридина (цефалотин, цефалоридин) и гентамицин, выводятся преимущественно через почки. Уменьшение дозы при почечной недостаточности (при неизмененной начальной дозе) показано в табл. 20. Нефротоксические антибиотики в основном применяют только по витальным показаниям.
Таблица 20.
Дозировка антибиотиков при острой почечной недостаточности (Wetzels)
|
Препараты |
Обычная дозировка, г/24 ч |
Дозировка при острой почечной недостаточности |
|
Бензилпенициллин |
В завасимости от показаний |
50% обычной |
|
Ампициллин |
2-3 |
50% обычной |
|
Оксациллин |
3 |
Обычная |
|
Карбенициллин |
12—30 |
6—8 г/24 ч |
|
Тетрациклина |
1—1,5 |
250 мг/24 |
|
Хлортетрациклин б |
1—1,5 |
Обычная |
|
Пирролидинометилтетрациклин а |
0,275 |
0,275 г каждые 3 — 5 дней |
|
Хлорамфеникол (левомицетин) |
1—2 |
0,5 — 1 г/ день |
|
Эритромицин |
1—1,5 |
0,5 — 1 г/день |
|
Стрептомицин б |
0,5 |
0,5 г каждые 3 — 4 дня |
|
Канамицин б |
1 |
1 г каждые 3 — 4 дня |
|
Колисткн б |
3 млн. М.Е |
1 млн. ME каждые 2 —3 дня |
|
Амфотерицин В б |
0,6—0,8 |
30 — 40 мг каждые |
|
|
|
2 — 4 дня |
|
Цефалотин |
2-6 |
Обычная |
|
Цефалоридин |
2-4 |
Со 2-го дня лечения 50% обычной |
|
Гентамицин б |
0,8 |
40 мг каждые 1 — 2 дня |
а — по возможности не применять; б — применять только по витальным показаниям
— Сердечные гликозиды: из-за возможных осложнений и нагрузки на сердце гликозиды в каждом случае нужно применять осмотрительно. Так как строфантин, подобно дигитоксину, выделяется преимущественно через почки и при олигоанурии быстро кумулирует, нужно отдавать предпочтение дигоксину, который до 90% метаболизируется в печени. Доза уменьшается на 33—50% обычной. Нужно помнить о соотношениях между дигиталисной терапией и уровнем калия в плазме.
— Противосудорожные средства: средством выбора при уремических судорогах является диазепам в дозе 10—20 мг, вводимый внутривенно.
Диализ
В большинстве случаев при острой почечной недостаточности необходимо проведение диализа. Он не влияет на спонтанно обратимые органические изменения в почках, но регулирует водный, электролитный, кислотно-щелочной баланс и удаляет шлаки. Диализ помогает больному перенести опасную олигоанурическую фазу, осложняющуюся уремией. При определении показаний к диализу необходимо учитывать общее состояние больного и данные биологических исследований. Рекомендуется ранний диализ, так как сама по себе острая почечная недостаточность является серьезным осложнением основного заболевания.
Показания к диализу при острой почечной недостаточности
— Признаки начинающейся или выраженной уремической интоксикации.
Мочевина более 150—200 мг/дл, остаточный азот более 100 мг/дл.
Креатинин более 8—10 мг/дл.
— Расширение показания «профилактический диализ» при тяжелом основном заболевании, вторичных заболеваниях, начинающихся осложнениях, особенно у больных пожилого1 возраста.
— Гиперкатаболическая острая почечная недостаточность с ежедневным повышением содержания мочевины более 60 мг/дл, остаточным азотом более 30 мг/дл.
— Не устраняемая консервативно гиперкалиемия (уровень калия плазмы выше 7 мэкв/л).
— Не устраняемая консервативными мероприятиями гипергидратация. Декомпенсация сердечной деятельности, отек, легких, отек мозга.
— Уровень мочевины выше 200 мг/дл в начале полиурической стадии.
Полиурическая стадия
Продолжительность полиурической стадии 2—3 нед. Она характеризуется полиурией с ежедневным выделением более 2000 мл мочи, гипо- и изостенурией. Недостаточное выведение шлаков вначале ведет к повышению уровня мочевины в плазме, а затем происходит его понижение до нормальных цифр.
Полиурическая стадия чревата
— эксикозом,
— потерей ионов (калия, натрия, хлорида),
— инфекционными осложнениями, сепсисом (понижение сопротивляемости организма особенно при продолжительной олигоанурической стадии),
— тромбоэмболическими осложнениями.
Терапия полиурической стадии
Она должна быть направлена на профилактику названных осложнений. Терапия проводится вначале в таком же строгом режиме, как при олигоанурической стадии, а затем постепенно сокращается. Ее задачи:
— Дальнейшее выравнивание водного баланса, прежде всего при тяжелом основном заболевании и у больных преклонного возраста. Несмотря на полиурию, ежедневно уменьшают объем вводимой жидкости на 300—500 мл, так как часто в конце полиурической стадии возникают отеки. По мере улучшения общего состояния больные возвращаются к нормальному потреблению жидкости. Нельзя допускать ятро-генного удлинения полиурической стадии. Показано возмещение жидкости естественным путем в соответствии с жаждой.
— Необходимо помнить о прицельном возмещении электролитов—натрия и калия. Если суточный диурез превышает 1000 мл, то калий не ограничивается. Необходимо помнить об изменениях фармакокинетики, особенно касающихся препаратов наперстянки (воспаление калия!).
— По мере нормализации уровня мочевины в плазме можно постепенно увеличивать содержание белка в пище.
— Дозировку требуемых антибиотиков тоже нужно регулировать с учетом восстановления функции почек.
Стадия реконвалесценции или реституции
Восстановление функции почек большей частью с restitutio ad integrum длится месяцами.
Комплексное лечение острой почечной недостаточности может давать хороший результат. Необходимые клинические и лабораторные исследования и мероприятия по поддержанию жизненно важных функций позволяют отнести ее к интенсивной терапии. Шаблонный подход к лечению в этих случаях недопустим.
Каждый больной с острой почечной недостаточностью нуждается в индивидуальном лечении.
Таблица 21. Стадии хронической почечной недостаточности (с некоторой модификацией по Wetzels) — норма; \ понижение; f повышение
|
Стадия |
Определение |
Клиническая картина |
Мочевина (мг/100 мл плазмы) |
Креатинин (мг/100 мл плазмы) |
Диурез |
Анемия |
Электролиты плазмы |
|
I |
Стадия полной компенсации или ограничения функциональ- ной способности |
Трудоспособность не понижена |
Норма |
До 1,4 |
Норма, понижение концентрационной способности |
Нет |
Норма |
|
II |
Стадия частичной компенсации или не- резко выраженной не достаточности |
Трудоспособность понижена, потеря аппетита, тошнота, сонливость |
25-75 |
1,4-7,5 |
Гипоизостенури- ческая полиурия |
Умеренная или выражен- ная |
Na — или (1) К — или Са — или (|) С — |
|
III |
Стадия декомпенса- ции или выраженной недостаточности |
Трудоспособность рез- ко снижена, иногда больной прикован к постели; тошнота, рвота, иногда понос, иногда полинейропа- тии |
75-120 |
5,0—15,0 |
Изостенурическая полиурия или ложно-нормальный диурез |
Значительная |
Na — или | К — или | Са| С1 — или | Р| до ft Метаболический ацидоз |
|
IV |
Терминальная стадия почечной недостаточ ности |
Больной прикован к постели, тошнота, рво- та, геморрагии, пе- рикардит, гастроэнте- роколит, церебраль- ные нарушения, поли- нейропатия |
120 |
12 |
Изостенурическая олчгурия, анурия |
Выраженная |
Nai Kf Са| СЦ Pft Тяжелый метабо- лический ацидоз |
|
● |
● |
● |
● |
● |
● |
● |
● |
copyright©surgerycom